
腎性貧血って、一般的な貧血と何が違うの?
透析患者さんは腎臓の機能が低下したことによって、特有の症状があります。その一つが腎性貧血です。
この記事では腎性貧血の特徴をご説明します。
一般的な貧血と腎性貧血の違いは?
一般的な貧血の原因
- 血液を作る機能の障害
- 赤血球の材料不足
- 赤血球を破壊する病気
- 過剰な出血
透析患者さんの貧血の原因は主に血液を作るホルモン(エリスロポエチン)が産生されないことによっておこる貧血で①に該当します。しかし、①だけでなく②や③や④も複合的に起こり貧血になるのが特徴でもあります。
腎臓の機能障害によっておこる貧血のことを「腎性貧血」といいます
透析患者の貧血の種類と原因
腎性貧血の主な原因
一般的な貧血の原因に透析患者さんの貧血の原因を当てはめると…
- ①血液を作る機能の障害→エリスロポエチンの不足、ESA低反応性
- ②赤血球の材料不足→鉄欠乏、鉄の利用障害
- ③赤血球を壊す病気→赤血球の寿命短縮
- ④過剰な出血→消化管出血、回路の残血
エリスロポエチンの不足
- 原因:EPOの産生不足
- 検査:Hb
- 治療:ESA投与
腎機能の低下にともなってエリスロポエチンの産生が低下することによって起こる貧血です。
透析患者さんの貧血の主な原因が、このエリスロポエチン不足による貧血です。
エリスロポエチンの産生が低下する理由としては、尿毒素(インドキシル硫酸)の蓄積がHIFの活性化を抑制するためや、腎不全になると腎臓での酸素消費量が低下するためなどがあります。
鉄欠乏、鉄の利用障害
- 原因:鉄の漏出、鉄の利用障害(鉄の囲い込み)、炎症
- 検査:Hb、フェリチン、TSAT
- 治療:鉄の補充、炎症の改善
鉄そのもの不足と鉄がうまく使えていない場合(利用障害)の2パターンがあります。
透析患者さんは回路内の残血や頻回の採血により鉄が不足しやすいです。また透析患者さんは、慢性炎症状態になることが多く、炎症状態だと鉄の利用障害が起こります。
鉄が不足している場合は鉄の補充を行い、鉄の利用障害の場合炎症状態を改善してあげる必要があります。
ESA低反応性
- 原因:炎症、尿毒素、出血、感染、鉄・葉酸・ビタミンB12欠乏、悪性腫瘍、抗EPO抗体
- 検査:原因と思われるものに対しての検査
- 治療:原因と思われるものに対しての治療
ESA低反応性の患者は約10%程度存在するといわれております。
「一定量のESA を投与しても1 か月後にHb 値が上昇しない場合」と定義され、ESA低反応性の原因は様々あります。
赤血球の寿命の短縮
- 原因:尿毒症物質が原因で、赤血球の膜がやぶけやすかったりしますが、詳しくは不明な点が多いです。
赤血球の寿命は120日と言われていますが、透析患者さんでは20%低下することが多いです。
その他(貧血をきたす血液疾患)
腎性貧血の診断には、貧血をきたす血液疾患との鑑別が必要です。
- 再生不良性貧血
- 巨赤芽球癆
- 溶血性貧血
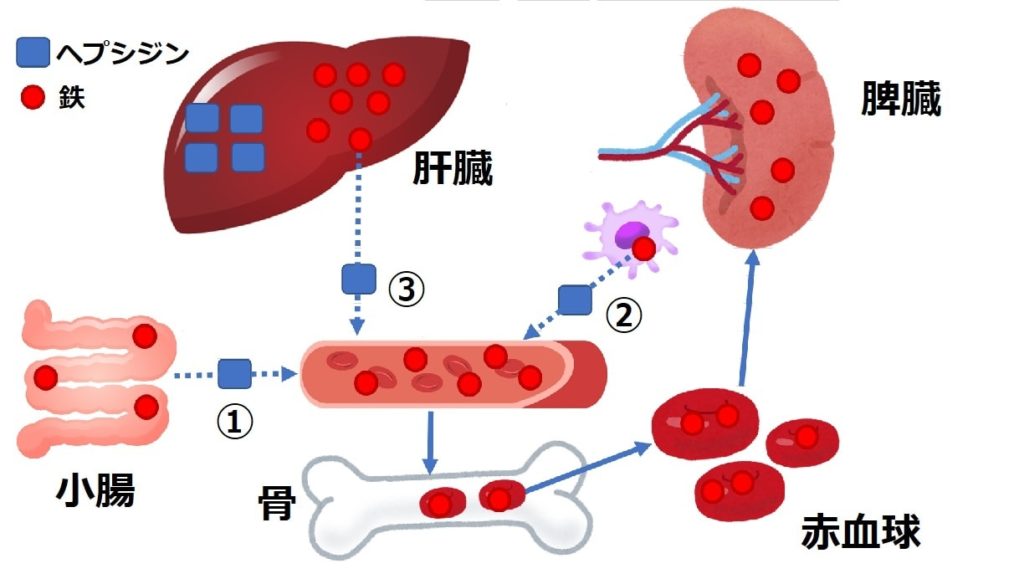
鉄の利用障害、鉄の囲い込み
鉄の利用障害は、炎症により肝臓でのヘプシジンの合成促進が起こり鉄の囲い込みが起こるとこで発生します。慢性的に炎症状態が起こっている透析患者さんはヘプシジンが多く産生されている可能性があり、鉄過剰になりやすい状態であるといえます。
ヘプシジンは本来、鉄の再利用と腸管からの吸収を調節する役割。
ヘプシジンは①腸管からの吸収を阻害する。②マクロファージから鉄の再利用抑制、③肝臓からの貯蔵鉄の動員抑制
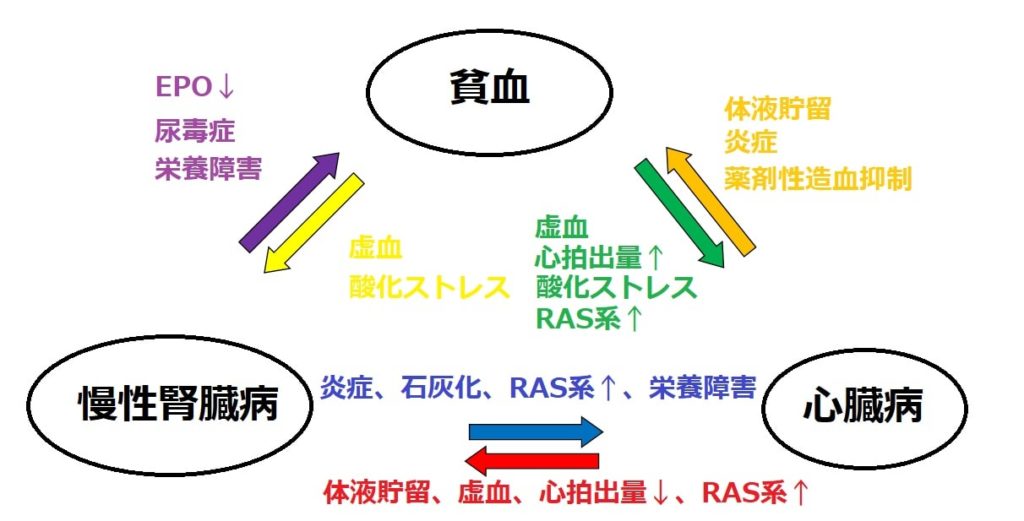
心・腎・貧血症候群(CRA症候群)
貧血を媒介として、虚血や酸化ストレスが惹起され、体液貯留および炎症を引き起こし、心臓病及び腎臓病両方の病態悪化に関与していると考える概念
この悪循環を断ち切ることが大切です。
腎性貧血治療の目標Hbと開始基準
目標Hb値は週初めの採血で10g/dl以上12g/dl未満とし、複数回の検査でHb値が10g/dl未満となった時点で腎性貧血の治療を開始する
2015年版「慢性腎臓病患者における腎性貧血治療のガイドライン
透析患者さんの目標Hb値は、健常者の正常値よりも低めに設定しています。Hbを13g/dlまで上げると死亡リスクが上昇するため上限を12g/dlにしています。
鉄の評価と補充療法
鉄評価は血清フェリチン値、TSATを用いる。
2015年版「慢性腎臓病患者における腎性貧血治療のガイドライン
フェリチン100ng/ml未満またはTSAT20%未満で鉄補充療法をする。
フェリチン300ng/mlとなる鉄補充療法は推奨しない。
鉄の補充時の注意点
鉄の補充を行う場合、鉄過剰にならないように注意が必要です。
鉄の補充方法としては、経口投与と静脈投与があります。経口投与は吸収低下・アドヒアランスの問題・消化器症状・大腸がんのリスクがあり、静脈投与は静脈に投与された鉄剤は排泄経路がないため鉄過剰に注意です。
13回を一区切りとし、鉄の動態を再評価する、フェリチンが300ng/ml以上にならないようにする。
また鉄には毒性があるため、鉄過剰は心血管リスクを上昇させる、肝臓に鉄の沈着、感染のリスクが上昇する、などが起こるリスクを考慮しなければなりません。
腎性貧血治療薬の種類
腎性貧血治療薬の歴史
1990年にEPO製剤が発売され、それまで貧血の治療には輸血と鉄の補充しかなかったが、EPO製剤の開発により透析患者さんの貧血は劇的に改善されました。2007年には持続型が発売され投与回数の削減、2019年には経口薬の発売されました。
エリスロポエチン(EPO)製剤
エリスロポエチン製剤は、人の体内で産生されるエリスロポエチンと同じ構造のものです。
- エポエチンアルファ(エスポー)
半減期:22時間 - エポエチンベータ(エポジン)
半減期:18~31時間
エポエチンアルファ(エスポー)、エポエチンベータ(エポジン)の違いはわずかな糖鎖の違いのみであるが、エポエチンベータの糖鎖の結合位置はヒト尿由来エリスロポエチンと同等で構成糖鎖の種類・組成比とも差異がないことが確認されている、エポエチンは半減期が短いため、Hbを一定に保つためには頻回の投与が必要です。
ESA製剤(赤血球造血刺激因子製剤)
ESA製剤は、エリスロポエチンレセプターに作用し赤血球造血刺激を行うものです。
- ダルべポエチンアルファ(ネスプ)
半減期がちょっと長い、半減期:77~98時間 - エポエチンベータ ペゴル(ミルセラ)
半減期が長い、半減期:171~208時間
エポエチンに比べて半減期が長いことが特徴で、ダルベポエチンアルファは週一回の投与で、エポエチンベータペゴルは月一回の投与が可能です。
HIF-PH阻害薬
2019年に発売された新しい腎性貧血治療薬で経口投与で貧血を改善します。
HIP-PHD阻害剤は、鉄を造血に動員しつつ生理的内因性EPO濃度による造血を促進さる為、心血管系への影響は従来のESA製剤と比べて根本的に異なる可能性があります。また、慢性炎症や機能的鉄欠乏など、ESA低反応性を示す患者において、貧血改善効果が期待されます。
今回の記事は以上となります。最後まで読んでいただきありがとうございます。




コメント